Die ganzheitliche Sicht des Menschen und die Spezialisierung der modernen Medizin
Zusammenfassung
Die „ganzheitliche Sicht des Menschen“ und die „Spezialisierung der modernen Medizin“ werden seit der Antike immer wieder mit der Forderung nach einer „ganzheitlichen Medizin“ verbunden. Dieses Verlangen versucht zwei sehr unterschiedliche, ständigem Werden und neuen Erkenntnissen unterworfene Kategorien, wie die Wahrnehmung der „Ganzheit des Menschen“ als Organismus und geistige Persönlichkeit mit der „Ganzheit“ einer Wissenschaft, d. h. der Medizin samt ihren Spezialisierungen, mit einander zu verschmelzen. Dies überschreitet die Grenzen des Möglichen. Unabdingbar und unwidersprochen besteht allerdings die Verpflichtung jedes Arztes, und somit auch jedes Spezialarztes, den Patienten in seiner Persönlichkeit zu respektieren, ihm mit Empathie zu begegnen und sein medizinisches Wissen und Können in Kenntnis seiner Grenzen voll und ganz in die ärztliche Behandlung und in die Arzt-Patienten Beziehung einzubringen.
Schlüsselwörter: Ganzheitliche Sicht des Menschen, Ganzheitsmedizin, Ärztliche Spezialisierung, Organisationsformen in der Medizin, Entwicklung der Medizin
Abstract
The demand to ”view man in his entirety” and to merge that concept with the “science of (modern) medicine” into some form of “holistic medicine” has been raised frequently since antiquity. That desire attempts to amalgamate the impossible, as “man” and “science”, i. e. medicine and its specialisations, are entities in their own right. Unaffected by that background persists, however, over the ages the inalienable and incontestable obligation of physicians and their descendants, the medical specialists of all sorts, to fully respect their patients’ personality, to meet them with empathy and to offer them all possible medical advice within, but never beyond the limits of their expertise.
Keywords: Holistic Concept of Man, Holistic Medicine, Medical Specialization, Forms of Medical Organisation, Development in Medicine
Die „Ganzheitliche Sicht des Menschen“ und die „Spezialisierung der modernen Medizin“ sind zwei unerschöpfliche Themen, die untrennbar mit der Entwicklung der Medizin und philosophischen Fragen verbunden sind. Sie werden oft unreflektiert gemeinsam angesprochen und mit dem Vorwurf verbunden, dass Spezialisierung in der Medizin das Verständnis für medizinische Zusammenhänge verdunkle und die ganzheitliche Sicht des Patienten erschwere. Diese Aussage geht jedoch dann ins Leere, wenn die „Spezialisierung in der modernen Medizin“ und die „ganzheitliche Sicht des Menschen“ als zwei unterschiedliche und eigenständige Kategorien erkannt werden, die nur mittelbar, nicht aber unmittelbar miteinander verknüpft werden können.
Die Anfänge der Diskussion über die Folgen der Spezialisierung in der Medizin reichen weit in die Vergangenheit Ägyptens, des Zweistromlandes Mesopotamien und des griechischen Kulturkreises zurück, da sich bereits im Ägypten der Pharaonen eine ausgeprägte Arbeitsteilung unter den Ärzten‚ die „(entweder) für die Augen, den Kopf, die Zähne, den Leib (oder) für innere Erkrankungen“1 spezialisiert sein konnten, ausbildet. Erst später verlangt Hippokrates (460 – 370 v. Chr.), dass der Arzt nicht nur die Medizin, sondern auch den Menschen „kenne“.2 Die daraus resultierende Forderung nach einer „ganzheitlichen“ Sicht des Patienten wird nach wie vor oft sowohl von nicht ärztlichen Diskutanten als auch von Vertretern der modernen Medizin aufgegriffen. Ein hehres Ansinnen, ist doch schon dem Einzelnen das delphische „Erkenne dich selbst“ (Γνωθί σέάύτον) nur schwer oder nicht möglich.
Jeder Versuch eines besseren Verständnisses des immer wieder eingeforderten Wechselspiels zwischen einer „ganzheitlichen Sicht des Menschen“ und der „Spezialisierung der modernen Medizin“ muss sich somit notwendigerweise mit dem Begriff der Ganzheit an sich, aber auch mit der Entwicklung der Medizin und ihrer Spezialisierung sowie den sich heute daraus ableitenden Organisatorischen Strukturen auseinander setzen.
Ganzheit
Ganzheit ist ein unscharfer Begriff. Er hat einen apodiktischen Anspruch auf Vollständigkeit und Absolutheit des Wissens, die es, wie schon Sokrates mit seinem „Ich weiß, dass ich nicht weiß“ feststellt, nicht gibt. Nach der Definition Kants beschreibt Ganzheit die Summe der Einzelteile eines offenen oder geschlossenen Systems, wobei die Teile nur durch ihre Beziehung zum Ganzen möglich sind.3 Daraus folgt, dass auch der Begriff der Ganzheitsmedizin („holistic medicine“), der versucht, den Menschen in seiner seelisch-körperlichen Gesamtheit und in Interaktion mit der Umwelt zu sehen,4 kritisch zu betrachten ist, da ihre Grenzen immer unscharf bleiben.
Nähert man sich nun dem Problem einer „ganzheitlichen Sicht“ des Menschen, so begegnet uns das Dilemma, dass „menschliche Ganzheit“ – je nach Wahrnehmung – einmal die Ganzheit des Organismus und aller seiner Funktionen (materialistische Anschauung) und einmal jene des trennbaren platonischen Verbundes von Leib und unsterblicher Seele bedeuten kann.5 Eine ähnlich dualistische Wahrnehmung formuliert später René Descartes, der Ich und Bewusstsein getrennt vom Körper sieht und als eine Funktion der res cogitans, der immateriellen Substanz des Denkens auffasst, die die Seele widerspiegelt. Dem gegenüber stellt der Mensch für die materialistische Anschauung eine Ganzheit dar, die aus Körper und Geist bestehend der naturwissenschaftlichen Analyse – wenn auch unvollkommen – zugängig ist, wie David Hume (1711 – 1776), der große Skeptiker der Aufklärung, nicht müde wird festzustellen. Nach ihm ist der Mensch ein hochintelligentes Tier mit Sympathie oder Empathie, wie wir heute sagen würden. Sein Geist ist den Methoden der modernen Neurowissenschaften zugängig und entspricht nach Ansicht E. R. Kandels (Nobelpreis für Medizin oder Physiologie, 2000) lediglich einem hoch komplexen Informationsverarbeitungssystem.6 Karl Rahners Formulierung, dass „In christlicher Lehre … die Seele (ein) Seinsprinzip (und) nicht ein für sich seiendes Selbständiges (sei), das nur eine nachträgliche und für sie zufällige Einheit mit dem Materiellen eingegangen wäre“,7 scheint ein ernst zu nehmender Versuch zu sein, die materialistische und dualistische Wahrnehmung der Seele miteinander zu versöhnen. Die Diskussion der beiden Anschauungen, die philosophische, theologische und naturwissenschaftliche Fragen anspricht, sollte das Diktum Wittgensteins, dass „alle Wissenschaft Naturwissenschaft ist“, mit einbeziehen.
Was bleibt also dem Arzt, wenn von ihm Tradition und ärztliche Wirklichkeit, d. h. die ständige Interaktion und Konfrontation mit seinen Patienten, eine „ganzheitliche Sicht“ des Kranken, Empathie und soziale Kompetenz einfordern und auch Hippokrates schon darauf hinweist, dass ohne Kenntnis dessen, „was der Mensch ist“, Medizin nicht möglich sei?8
Pragmatisch gesehen hilft an dieser Stelle am ehesten der Begriff der „Persönlichkeit“. Sie gilt als Verwirklichung der Identität eines Menschen und der damit verbundenen eigenständigen Strukturen des Verhaltens, die für jeden Menschen einzigartig sind und die ihn relativ stabil während seiner gesamten Lebenszeit begleiten.9
Der Arzt ist somit jedenfalls gehalten, die Persönlichkeit seiner Patienten zu erkennen, anzuerkennen, auf sie einzugehen, sie zu respektieren und bei seinen Handlungen und Empfehlungen zu berücksichtigen. Eine strenge Anforderung, die im wohl verstandenen Interesse der Leidenden nicht nur den Medizinstudenten nahe gebracht, sondern vor allem dem Jungarzt während seiner Ausbildung vorgelebt werden muss, um an die nächste Ärztegeneration weiter gegeben werden zu können.
„Ganzheit“ im Zusammenwirken von Mensch und Medizin bedeutet aber nicht nur die Wahrnehmung der Persönlichkeit des Menschen und die Kenntnis seiner „gesamten“ Physiologie, sondern auch die Kenntnis der Gesamtheit aller menschlichen Krankheiten und ihrer Therapien im Detail, einschließlich der dazugehörigen medizinischen Spezial- und Subspezialgebiete. Ein solches Spektrum der „Ganzheit des Menschen und der Medizin“ ist, wohl auch für den Laien erkennbar, offenkundig grenzenlos und überschreitet die Aufnahmekapazität jedes Arztes. Daraus folgt, dass die Spezialisierung in der Medizin ein sich zwingend ergebender Prozess ist, der sich, getrieben von der naturwissenschaftlichen und medizinisch-klinischen Forschung, zunächst langsam und in den letzten beiden Jahrhunderten exponentiell weiter entwickelt hat. Er wird die Medizin unaufhaltsam auch in der Zukunft begleiten, ohne dass ein Ende abzusehen ist. Das bedeutet, dass der undifferenzierte Anspruch an den Arzt, dem Menschen „ganzheitlich“ und all umfassend zu begegnen, immer komplexer und damit für den einzelnen Arzt undurchführbarer wird, so dem nicht durch Spezialisierung und die strukturierte Einbettung des Spezialisten in koordinative organisatorische Strukturen mit hoher Flexibilität entgegen gewirkt und ein neues Verständnis für die Entwicklung der Medizin entwickelt wird.
Entwicklung der Medizin
Frühzeit. Die Anfänge der Medizin sind nicht konkret fassbar. Wahrscheinlich war aber das Verlangen nach Beistand bei Verletzungen und schweren Geburten schon früh ein starkes Motiv für die Entwicklung medizinischer Hilfeleistungen. Auch setzte sich früh die Vorstellung durch, dass Fremdkörper und, möglicherweise daraus abgeleitet, Dämonen oder übernatürliche Kräfte für die Entstehung von Krankheiten verantwortlich sind, was letztlich in einen Kult der Heilgötter und bei Homer in die Auffassung mündete, dass Gesundheit ein Geschenk der Götter sei.10
Antike. Erst später, etwa im 6. Jh. v. Chr., beginnt sich die tradierte Medizin wissenschaftlich auszurichten, wie dies die Textsammlung des Corpus hippocraticum, das erstmals eine ganzheitlich orientierte „Allgemeinmedizin“ beschreibt, belegt.11 Das medizinische Wissen, sensu strictiori, ist noch überschaubar, das Unwissen groß. Hohen Wert und großes Ansehen besitzt zu dieser Zeit die Kunst der Prognostik, so sie das Schicksal des Patienten richtig voraussagt.
Die Texte des Corpus hippocraticum haben viele Autoren. Nur wenige seiner Beiträge gehen auf Hippokrates selbst zurück. Dazu zählen die „Bücher über die Innerlichen Krankheiten, die Prognostik, die Beinbrüche, die Kopfwunden sowie Teile des Textes über die Landseuchen (Bücher I & III) und über Hygiene und Diätetik.12 Die aus dem 5. bis 3. Jh. v. Chr. überlieferten hippokratischen Texte gliedern die Medizin nicht organ- oder krankheitsspezifisch, obwohl es – ein Vorläufer der späteren formalen Spezialisierung – schon auf Teilbereiche spezialisierte Ärzte gibt. Wohl werden aber äußere (traumatische Verletzungen, Schlangenbisse) und innere Ursachen (Alter, Geschlecht, Ernährung, Schlaf) von Krankheiten unterschieden. Dabei wird unter Vorwegnahme einer modernen „Gender medicine“ darauf hingewiesen, dass manche Erkrankungen bei Frauen anders verlaufen als bei Männern.13 Angesprochen werden aber auch Allgemeinerkrankungen (Phthisis, Podagra) und eine dafür manchmal bedeutsame Disposition als deterministische Komponente.
Die Tradition Hippokrates’ und seiner Schüler wird in der Folge von Galen (129 – 199 n. Chr.) gebündelt, weiter entwickelt und der Nachwelt mit zahlreichen eigenen Beiträgen zu Anatomie, Physiologie, Pathologie und Pharmakologie weitergegeben. Von Galen stammen u. a. Beschreibungen von Kehlkopf und Trachea, des Nervus recurrens sowie erste Vorstellungen über einen getrennten Kreislauf mit je einem venösen (Zentrum Leber) und arteriellen Schenkel (Zentrum Herz), die bis in das Mittelalter Gültigkeit besitzen, ehe sie von William Harvey (1578 – 1657) richtig gestellt werden. Die medizinische Welt Galens war überschaubar und somit „ganzheitlich“, formelle Spezialisierungen waren unbekannt, die Chirurgie war Wundärzten vorbehalten.14 Klinisch von Bedeutung sind Galens Pulslehre sowie seine empirisch begründeten Vorstellungen über Diät und Hygiene, aber auch die Beschreibung der Antoninischen Seuche (166 – 172 n. Chr.), die bis zu 50% der damaligen Bevölkerung hinweggerafft haben dürfte.15
Mittelalter (6. – 15. Jh.). Die Ärzte des Mittelalters übernahmen das vielfach von jüdischen (Maimonides) und persischen Medici (Avicenna) im arabischen Kulturraum bewahrte und weiter entwickelte griechisch-römische Wissen im Rahmen ihrer formalen Ausbildung in Klöstern und später an Universitäten. Die Morbidität der Bevölkerung war in Anbetracht des nach wie vor bescheidenen medizinischen Gesamtwissens groß, die mittlere Lebenserwartung mit etwa 25 Jahren für Frauen und 32 für Männer im Vergleich zu heute gering.
Die Stagnation medizinischer Kenntnisse endete graduell mit dem Hochmittealter, als erste Lehrsektionen (Mondino de Luci, +1326) durchgeführt und die erste Operation eines Abdominaltumors (Hans Seyff, Ende 15. Jh.) berichtet wurden. Gleichzeitig entwickelten sich Universitäten mit medizinischen Fakultäten (Bologna 1111; Montpellier 1187; Wien 12.3.1365, die Acta facultatis medicae jedoch erst 1399;16 etc.) und städtische Krankenhäuser, deren Zahl in Florenz gegen Ende des 15. Jh. auf etwa 35 anwächst. Die Basis dafür waren monastische Regeln, wie jene des hl. Benedikt (Infirmorum cura ante omnia et super omnia adhibenda est), die der Sorge um den Kranken höchste Bedeutung zumessen, und fromme Stiftungen, wie jene von Santo Spirito in Sassia (Rom) im Jahre 727 durch König Ina von Wessex (England).
Neuzeit. Beginnend mit der Beschreibung der menschlichen Anatomie durch Andreas Vesalius im 16. Jh.17 beschleunigte sich die Entwicklung der Medizin und trat im 19. Jh. in ihre exponentielle Phase ein. Jetzt eröffneten plötzlich Asepsis und Antisepsis neue Wege in der Geburthilfe durch Verhinderung des Kindbettfiebers (Ignaz Semmelweis, 1818 – 1865) und die Karbolsäuredesinfektion, sowie die gleichfalls von Joseph Lister (1827 – 1912) vorgeschlagene Lachgasnarkose größere Eingriffe in der Chirurgie. Weitere entscheidende Entdeckungen waren die Entwicklung des Augenspiegels durch Hermann Helmholtz (1821 – 1894), der Zellularpathologie durch Rudolf Virchow (1821 – 1902) und der bakteriellen Diagnostik durch Robert Koch (1843 – 1910). Das Ergebnis war eine zunehmende Differenzierung der Medizin in ihren Grundlagendisziplinen, wie auch der klinischen Medizin.18
Spezialisierung in der Medizin
Die Folge der nun rasch wachsenden Zahl von Entdeckungen und einer zunehmend Ursachen bezogenen Wahrnehmung von Krankheiten war nicht nur eine ungeheure Mehrung des medizinischen Wissens, sondern auch eine fortschreitende Differenzierung der Medizin in Spezialgebiete. Beschleunigt wurde dieser Prozess durch führende Ärzte in Forschung und Klinik sowie durch die Erwartungshaltung von Patienten, die sich von der Umsetzung neuer wissenschaftlicher Erkenntnisse durch „Spezialisten“ aller Art verstärkt Hilfe für ihre Leiden erhofften.
Ein wichtiger Anstoß für die Entwicklung des modernen Gesundheitswesens waren aber auch die Schriften Johann Peter Franks (1745 – 1821), der die Erhaltung der Gesundheit der Bevölkerung als eine wesentliche Aufgabe eines aufgeklärten Herrschers ansah und auf den Aufbau eines öffentlichen Gesundheitswesens drängte.19 Parallel dazu und beeinflusst von den Arbeiten J. P. Franks differenzierten die Universitäten nun im deutschen Sprachraum ihre medizinischen Curricula, indem sie schrittweise neben Innerer Medizin, Chirurgie, Pharmakologie und Geburtshilfe u. a. auch Venerologie, Augenheilkunde, Kinderheilkunde, Orthopädie und Hygiene in ihre Lehrpläne aufnahmen, was – wenn auch zunächst noch unkoordiniert – im niedergelassenen Bereich eine entsprechende Spezialisierung zur Folge hatte. Diese Entwicklung löste ab 1800 langsam die bis dahin noch sehr schlichten Strukturen der ärztlichen Betreuung der Bevölkerung, die nur akademisch ausgebildete Medici practici für innere Krankheiten und Wundärzte, eingeteilt in 9 verschiedene Klassen, mit z. T. nur bescheidener Schulbildung, sowie „Zahnärzte“, Oculisten, Stein-, Bruch- und Hasenschartenschneider kannte, ab.20
Dieses recht einfache Muster der ärztlichen Versorgung ändert sich mit der Einführung einer konservativ und chirurgisch geprägten Ausbildung für akademische Vollärzte (Preußen, 1825) sowie durch ein sich schrittweise etablierendes Spezialistentum durch Medici practici, die akademisch präformierte Spezialgebiete strukturell in die tägliche Praxis zu übernehmen beginnen. Dies veranlasst Ernst von Leyden 1881 in Berlin erstmals (?) die Zersplitterung der Medizin mit den Worten zu beklagen: „Es gibt gegenwärtig kaum noch Ärzte, fast nur Spezialisten, oder man ist Spezialist und nebenbei noch Arzt“.21 Ähnlich heftig wehrt sich zu gleicher Zeit Hermann Nothnagel (1841 – 1905) in Wien gegen die Abspaltung der Neurologie von der Inneren Medizin;22 eine Diskussion, die modern anklingt.
Nahezu gleichzeitig mit der Modernisierung der Ärzteausbildung erweitert die medizinische Forschung die Behandlungsmöglichkeiten u. a. durch die Einführung von
- Impfstoffen (Pockenimpfung: B. Jasty, 1774; E. Jenner, 1796) und ermöglichte durch diese Technologie in der Folge die weitgehende Ausmerzung von Kinderkrankheiten, wie Masern, Diphterie und Pertussis (Keuchhusten), aber auch von Volksseuchen, wie Hepatitis, Pocken und zuletzt auch des Cervix Carcinoms.23
- Antibiotika (Alexander Fleming, 1929)
- Herz- und Thoraxchirurgie (F. Sauerbruch, 1875 – 1951; D. Cooley, Kunstherz 1969)
- Organtransplantation (Niere: Joseph Murray, 1954; Herz: Christian Barnard, 1967) sowie von
- modernen diagnostischen Verfahren in der Bildgebung durch Ultraschallschnittbilder, Computertomografie und Magnetresonanztomografie (P. C. Lauterbur, P. Mansfield, 1973 ff.) sowie in der Laboratoriumsmedizin.
Diese atemberaubende Entwicklung findet sich auch in zahlreichen anderen Disziplinen der modernen Medizin, ohne dass ein Ende abzusehen ist, so dass sich die Liste unschwer verlängern ließe.
Da die klinische Anwendung der erworbenen medizinischen Kenntnisse oft nicht nur großes Wissen, sondern auch praktische Geschicklichkeit verlangt, die nur durch eine entsprechende Spezialausbildung erworben werden kann, war die formale, d. h. gesetzlich abgesicherte Etablierung von zusätzlichen medizinischen Spezialgebieten unvermeidbar und nur eine Frage der Zeit. Das Ergebnis dieser Entwicklung ist eine Aufsplitterung der Medizin, z. B. in Österreich in 45 gesetzlich verankerte Sonderfächer, wie Innere Medizin, Chirurgie, Gynäkologie und Geburtshilfe, etc. und 46 Zuatzfächer, wie Kardiologie, Endokrinologie & Stoffwechsel, Rheumatologie u. a.24 Parallel dazu verdreifachte sich die Zahl der in Österreich tätigen Ärzte allein in den letzten 50 Jahren von 13.000 auf etwa 45.000, so dass zurzeit etwa ein Arzt für 200 Einwohner zur Verfügung steht und somit wohl kaum von einem Ärztemangel gesprochen werden kann.
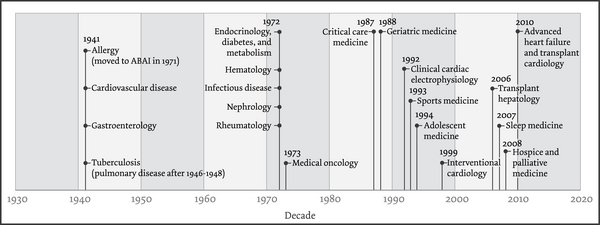
Die skizzierte Differenzierung der praktischen Medizin hat sich, wenn auch wegen der damit verbundenen Kosten regional in unterschiedlicher Intensität, weltweit durchgesetzt. Ihre Wurzeln sind das unaufhaltsame Fortschreiten der medizinischen Forschung und, wie oben erwähnt, die sich ab dem 19. Jh. abzeichnende Verbreiterung der medizinischen Curricula und ärztlichen Ausbildungsordnungen in Europa sowie in den USA, wo sich bereits 1917 die Augenheilkunde als erstes Sonderfach der Medizin mit eigenem Statut etablieren konnte. Ein extremes Beispiel dieser Differenzierung betrifft das Sonderfach Innere Medizin [Abb. 1], für das seitens des American Board of Internal Medicine (ABIM) aktuell 20 Teilgebiete als Subspezialitäten anerkannt werden.25
Zunehmend wird die immer weiter fortschreitende Spezialisierung in der Medizin neben der bereits angesprochenen Wissensexplosion auch durch eine „Kunden“-orientierte Strömung im Gesundheitswesen begünstigt, die vom Begehr der Patienten nach bester individueller Betreuung und dem Streben der Spezialärzte nach Unabhängigkeit von der jeweiligen Mutterdisziplin und fachlicher Anerkennung getragen wird.27 Die Begründung für die Schaffung neuer Subdisziplinen stützt sich daher oft nicht nur auf die Notwendigkeiten des Gesundheitswesens, sondern auch auf subjektive, manchmal nur schwer objektivierbare Beweggründe.
Die für die Umsetzung dieser Differenzierung der Medizin in die Praxis erforderlichen organisatorischen Strukturen sind somit überwiegend natürlich gewachsen und damit manchmal kostspieliger, aber auch „separatistischer“, als unbedingt notwendig. Das bedeutet, dass die Strukturen des Gesundheitssystems nicht nur im Interesse der betroffenen Patientengruppen, sondern auch in jenem der jeweiligen Kostenträger immer wieder neu auf ihre Zweckmäßigkeit zu überdenken sind. Dies gilt auch für die strukturelle Etablierung neuer medizinischer Subspezialitäten aller Art.
Organisatorische Strukturen
Das Gesundheitssystem besteht heute weltweit aus im Laufe der Zeit gewachsenen Strukturen. Sie wurden, gegliedert in große Sonderfächer (Innere Medizin, Chirurgie, Geburtshilfe & Gynäkologie, etc.) und kleinere Zusatzfächer (s. Abb. 1), schrittweise und meist universitär beginnend sowohl im stationären (Krankenhauswesen) als auch im niedergelassenen (frei praktizierende Ärzte) Bereich etabliert und in unterschiedlicher Weise durch private und staatliche Initiativen ergänzt. Eingebettet in das jeweilige Gesundheitssystem, das in den Industriestaaten einer der größten Arbeitgeber und somit auch ein bedeutender Wirtschaftsfaktor ist, arbeiten heute zahlreiche Ärzte, Krankenschwestern und -pfleger sowie Verwaltungspersonal. Die Finanzierung der anfallenden Kosten erfolgt meist anteilig durch öffentliche und private Versicherungen sowie durch die öffentliche Hand.
Die Effizienz von Gesundheitssystemen kann durch die Erfassung relevanter Kennzahlen (z. B. nach OECD), wie der mittleren Lebenserwartung der Bevölkerung (Österreich [A] 2005 – 2007: Frauen 82,7, Männer 77,1 Jahre), der jährlichen Kosten in % des Bruttoinlandsprodukts (BIP; A 2008: 10,5%), der Kostensteigerung je Jahr (A 1998 – 2008: 2,4%), der Größe des Personaleinsatzes (A 4,6 Ärzte je 1000 Einwohner), der Zahl der Krankenhausbetten (A 2008: 7,7 je 1000 Einwohner) etc., beschrieben werden. Der so mögliche Vergleich der Effizienz von Gesundheitssystemen zwischen einzelnen Ländern zeigt u. a., dass eine gleich hohe Lebenserwartung wie in Österreich auch mit einem geringerem Kostenaufwand (Spanien 2009: 9% des BIP) erreicht werden kann.
Jede regionale Änderung des Gesundheitssystems sollte daher verpflichtend auf die Verbesserung von Kennzahlen abzielen und der Erfolg an Hand der gewählten Zielvorgaben überprüft werden. Die dabei für eine „angemessene Betreuung“ erforderliche Vermeidung unnötiger Untersuchungen, von Überbehandlungen, Doppelgleisigkeiten und Überkapazitäten (Krankenhausbetten, Geräteausstattung) – an sich eine Selbstverständlichkeit – kann in Kenntnis aller Schwierigkeiten und ökonomischen Begehrlichkeiten am ehesten durch ein gedeckeltes Budget sichergestellt werden.28
Die Umsetzung dieses simplen Ansatzes wird allerdings oft durch ideologische Vorgaben, wie „mehr Staat“ oder „mehr privat“, sowie durch Gruppeninteressen der das Gesundheitssystem tragenden Akteure (Krankenhausträger, Krankenhauswesen, niedergelassene Ärzte, angestellte Ärzte, Versicherungen, Kommunen, Gewerkschaften etc.) erschwert, da jede Änderung einer Einzelkomponente des Gesundheitswesens das Gewicht und/oder den subjektiven Nutzen für andere Teilkomponenten und somit die Dynamik des ganzen Räderwerkes beeinflussen kann. Diese Überlegungen gelten für jede Form der Fragmentierung der Medizin, zumal sich jede Spezialisierung und Subspezialisierung differenziert und hierarchisch im Krankenhauswesen (Universitätsklinikum > Zentralkrankenhaus > Bezirkskrankenhaus), im niedergelassenen Bereich und im Ausbildungswesen abbildet und einen entsprechenden finanziellen Aufwand erfordert.
Um sicher zu stellen, dass auch an mehreren Krankheiten leidende, sog. multimorbide Patienten optimal betreut werden können, sollte daher bei der Schaffung neuer Subspezialgebiete darauf geachtet werden, dass diese im Krankenhauswesen, d. h. auch universitär, funktionell-organisatorisch in ihr Mutter-(Sonder-)-fach eingebettet bleiben. Dies ist nicht nur kostengünstig, sondern begünstigt auch eine integrierende, die Zusammenarbeit fördernde Ausbildung des medizinischen Nachwuchses.
Eine solche Organisationsform bedarf jedoch – wo immer erforderlich – im Einzelfall der Absicherung durch die Bereitstellung von innerhalb des Hauptfaches autonom zu führenden Bereichen, wie Ambulanzen oder von Bettenbelegrechten etc., sowie einer verstärkten Ausrichtung des ärztlichen Berufes als eine dem Patienten im Team dienende Profession.
Um im Zeitalter der Spezialisierung der Medizin eine „medizinisch ganzheitliche“ Betreuung der Patienten sicher zu stellen, ist ergänzend zudem auch ein entsprechender Ausbau des Konsiliarwesens und der Patientenkoordination durch Ärzte, nicht aber durch nicht ärztliche „Gesundheitsmanager“, deren Etablierung die Patientenbetreuung nur zusätzlich verbürokratisieren würde, sowohl im niedergelassenen als auch im stationären Bereich erforderlich.
Ausblick
Die übergeordnete Forderung nach einer „ganzheitlichen Sicht“ des Menschen spricht beigeordnet sowohl jene des Patienten als auch die der Medizin als Wissenschaft und Basis des Gesundheitswesens an. Der Bezug des Begriffes „Ganzheit“ auf den gesunden und kranken Menschen macht es allerdings nötig, dass wir zwischen der „Ganzheit des Menschen“ als Persönlichkeit, die für jeden gesunden und kranken Menschen gilt, und jener der Medizin als Wissenskomplex unterscheiden, da es sich um zwei verschiedene Kategorien von „Ganzheit“ handelt. Zudem ist zu beachten, dass die Persönlichkeit eines Menschen durch Krankheit verändert werden kann, was vom behandelnden Arzt gegebenenfalls zu berücksichtigen ist.
Die Wahrnehmung der „Ganzheit“ des Menschen und der „Ganzheit“ des Wissenskomplexes Medizin und seiner Subkomplexe als verschiedene Kategorien eigenen Rechts eröffnet dem Arzt den Weg, der Persönlichkeit des Patienten sowohl bei dualistischer/platonischer als auch bei materialistischer Sichtweise ganzheitlich mit Respekt und Empathie zu begegnen und unabhängig davon sein Spezialwissen ganzheitlich in die Behandlung einzubringen. Dies wird vor allem dann gelingen, wenn der Arzt seine Funktion als dem Patienten dienend wahrnimmt und die Fähigkeit im Team zu arbeiten kultiviert.
Beide Zugänge, der dualistisch-platonische wie auch der materialistische, überfordern den Arzt allerdings stets dann, wenn er ALLES über seinen Patienten, seine Persönlichkeit und seine Leiden und damit auch über die gesamte Medizin wissen soll (will). Sein Bestreben kann daher nur sein, sich auf die Medizin als Wissenschaft zu konzentrieren und sein Spezialwissen unter Berücksichtigung der Patientenpersönlichkeit in sein ärztliches Handeln ganzheitlich einzubringen.
Diese Aussage gilt für jeden Arzt, sei er nun Generalist (Hausarzt), Spezialist oder Superspezialist. Der damit verbundene interaktive Prozess ist außerordentlich komplex und bedarf auf allen Ebenen des Gesundheitswesens der Absicherung durch Bereitstellung entsprechender organisatorischer und auch koordinierender Strukturen, die es dem Arzt erlauben, sich primär dem Patienten zu widmen und nicht, wie so häufig unvermeidbar, bürokratischen Tätigkeiten.
Referenzen
- Herodot (490 – 430 v. Chr.), in: Historie über zeitgenössische ägyptische Medizin, in: W. U. Eckart, Geschichte der Medizin, Berlin 2000
- Kiapokas M. S., Hippocrates of Kos and the hippocratic oath. The cultural centre of the municipality of Kos, 1999 [Ancient Medicine XX: ‘nobody can know medicine who is ignorant of what man is’]
- Meyers Enzyklopädisches Lexikon, Bd. IX, Bibliographisches Institut Mannheim 1973, S. 677/78
- Reuter P., Springer Lexikon, Berlin 2004, S. 744
- Meyers Enzyklopädisches Lexikon, Bd. XVIII, Bibliographisches Institut Mannheim 1976, S. 776-779
- Kandel E. R., Auf der Suche nach dem Gedächtnis. Die Entstehung einer neuen Wissenschaft des Geistes, Pantheon-Verlag, Random House, Copyright Siedler-Verlag, München 2007
- Rahner K., Vorgrimler H., Kleines theologisches Wörterbuch, Bd. 108/109, Herder-Bücherei, 1967, S. 330
- Kiapokas M. S., siehe Ref. 2
- Meyers Enzyklopädisches Lexikon, Bd. XVIII, Bibliographisches Institut Mannheim 1976, S. 439
- Meyers Enzyklopädisches Lexikon, siehe Ref. 9, Bd. XV, 1975, S. 820/21
- Kiapokas M. S., siehe Ref. 2; Eker J. A., Geist Hippokrats, nach dem Lateinischen des Burnets aus dem griechischen Urtexte, Ludewig, Grätz 1791
- Eker J. A., siehe Ref. 11; Janus Cornarius: Hippocratis Coi Medicorum omnium longe principis, Apud Antonium Vicentium, 1554
- Golder W., Hippokrates und das Corpus hippocraticum, Verlag Königshausen und Neumann, Würzburg 2007, S. 143-146
- Galeni librorum prima classis naturam corporis humani, Septima hoc Edizione, IUNTA, Venedig 1597; Schlange-Schöningen H., Die römische Gesellschaft bei Galen, Walter de Gruyter, Berlin/New York 2003
- Nutton V., Ancient Medicine, Routledge, London/New York, 2004, S. 24
- Adler H., Ein halbes Jahrtausend. Festschrift anlässlich des 500jährigen Bestandes der Acta facultatis medicae Vindobonensis, Verlag des Wiener medicinischen Doctorencollegiums, Wien 1899
- Vesalius A., De humani corporis fabrica libri septem, 1543
- Unschuld P. U., Locher W., Hauptseminar – Die Medizin im 19. Jh. – Zeit des Umbruchs und des Aufbruchs, Institut für Geschichte der Medizin, Ludwig Maximilian Universität, München 2003
- Frank J. P., System einer vollständigen medicinischen Polizey, E. B. Schwan, Mannheim, 1779 – 1819 (6 Bde.)
- Eulner H.-H., Die Entwicklung der medizinischen Spezialfächer an den Universitäten des deutschen Sprachraumes, in: Artelt W., Rüegg W. (Hrsg.), Studien zur Medizingeschichte des 19. Jh., Bd. IV., Stuttgart 1970
- zit. nach Unschuld P. U., Locher W., siehe Ref. 18
- Lesky E., Die Wiener medizinische Schule im 19. Jh., Verlag Hermann Böhlau Nachfolger, Graz/Köln 1965, S. 315
- zur Hausen H., Molecular pathogenesis of cancer of the cervix and its causation by specific HPV types, Curr.Topics Microbiol. Immunol. (1994); 186: 131-156
- Ärztinnen-/Ärzte-Ausbildungsordnung 2006 – ÄAO 2006, Verordnung 286, BGBl II. Nr. 286/2006, 31.07.2006
- Cassel C. K., Reuben D. B., Specialisation, Subspecialisation and Subsubspecialisation in Internal Medicine, NEJM (2011); 364: 1169-1173
- Cassel C. K., Reuben D. B., siehe Ref. 25
- Petersdorf R. G., The doctors’ dilemma, NEJM (1978); 299: 628-634
- Fuchs V. R., The doctors’ dilemma – What Is ‘Appropriate’ Care, NEJM (2011); 365: 585-587
Univ.-Prof. em. Dr. Werner Waldhäusl
Ehem. Vorstand der Universitätsklinik für Innere Medizin III
Medizinische Universität Wien
Dollinergasse 10, A-1190 Wien
werner.waldhaeusl(at)meduniwien.ac.at







